In den Gehirnen von Alzheimer-Patienten bilden sich Ablagerungen, die im Wesentlichen aus Beta-Amyloid bestehen und schädlich für die Nervenzellen sind. Wissenschaftler suchen deshalb nach Wirkstoffen, die die Bildung dieser gefährlichen Aggregate verhindern. So führten bestimmte nichtsteroidale Antirheumatika (NSAR) in Tiermodellzellen dazu, dass sich weniger der gefährlichen Beta-Amyloid-Varianten bildeten. In nachfolgenden klinischen Studien am Menschen blieben diese NSAR jedoch weitgehend wirkungslos.
„Die Ursachen für diese negativen Ergebnisse waren lange Zeit unklar“, sagt Prof. Dr. Oliver Brüstle, Direktor des Instituts für Rekonstruktive Neurobiologie der Universität Bonn und Geschäftsführer der LIFE & BRAIN GmbH. „Allerdings sind diese Wirkstoffe nie direkt an der eigentlichen Zielstruktur - der menschlichen Nervenzelle - getestet worden“, ergänzt Erstautor Dr. Jerome Mertens aus Prof. Brüstles Team, der nun am Laboratory of Genetics in La Jolla (USA) arbeitet. Der Grund für die Bevorzugung herkömmlicher Testverfahren ist, dass lebende Neurone bislang nur sehr eingeschränkt verfügbar waren. Jedoch hat sich die Stammzellforschung so gut etabliert, dass sich inzwischen aus Körperzellen sehr effektiv Gehirnzellen gewinnen lassen.
Wissenschaftler wandeln Hautzellen in Nervenzellen um
Nun hat ein Forscherteam mit Mitarbeitern des Instituts für Rekonstruktive Neurobiologie und der Klinik für Neurologie des Bonner Universitätsklinikums zusammen mit Kollegen der LIFE & BRAIN GmbH und der Universität Leuven (Belgien) solche Nervenzellen des Menschen gewonnen. Die Forscher nutzten Hautzellen von zwei Patienten mit einer erblichen Form der Alzheimer-Erkrankung und stellten daraus sogenannte induzierte pluripotente Stammzellen (iPS-Zellen) her, indem sie die Körperzellen in ein quasi embryonales Stadium zurückversetzten. Die so entstandenen „Alleskönnerzellen“ wandelten sie anschließend in Nervenzellen um.
Anhand dieser menschlichen Neurone testeten die Wissenschaftler mehrere Medikamente, die zur Gruppe der nichtsteroidalen Antirheumatika zählen. Als Kontrolle zogen die Forscher auch Nervenzellen heran, die sie aus iPS-Zellen von nicht erkrankten Spendern gewonnen hatten. Sowohl bei den aus Alzheimer-Patienten gewonnenen Nervenzellen als auch bei den Kontrollzellen zeigten die zuvor im Tiermodell positiv getesteten NSAR praktisch keine Wirkung: Die Werte für die schädlichen Beta-Amyloide, die im Gehirn die gefürchteten Aggregate bilden, verringerten sich durch gängige Wirkstoffdosen in den menschlichen Nervenzellen nicht.
Stoffwechselvorgänge im Tiermodell unterscheiden sich vom Menschen
„Um zu belastbaren Vorhersagen über den Erfolg eines Alzheimer-Wirkstoffs zu kommen, müssen die Tests direkt an den betreffenden menschlichen Nervenzellen durchgeführt werden“, folgert Prof. Brüstles Mitarbeiter Dr. Philipp Koch, der die Studie leitete. Warum verringerten die NSAR in den Tierzellen die Gefahr von Ablagerungen im Gehirn, in menschlichen Nervenzellen aber nicht? Das erklären die Wissenschaftler damit, dass sich die Stoffwechselvorgänge etwa in nicht-neuronalen Zellen und Zellen tierischen Ursprungs von den Prozessen in menschlichen Neuronen unterscheiden. „Es mangelt also schlicht an der Übertragbarkeit der Ergebnisse“, sagt Dr. Koch.
Die Wissenschaftler hoffen nun, dass in der Alzheimer-Forschung künftig mehr Wirkstofftests an Neuronen durchgeführt werden, die aus iPS-Zellen von Patienten gewonnen wurden. „Die Entwicklung eines potentiellen Wirkstoffs dauert im Schnitt rund zehn Jahre“, sagt Prof. Brüstle. „Mit der Nutzung patientenspezifischer Nervenzellen als Testsystem könnten Investitionen der Pharma-Unternehmen und die langwierige Suche nach dringend benötigten Alzheimer-Medikamenten deutlich gestrafft werden.“
Publikation: APP Processing in Human Pluripotent Stem Cell-Derived Neurons is Resistant to NSAID-Based Gamma-Secretase Modulation, Stem Cell Reports, DOI: 10.1016/j.stemcr.2013.10.011
Kontakt:
Prof. Dr. Oliver Brüstle
Institut für Rekonstruktive Neurobiologie
Life & Brain Zentrum
Tel. 0228/6885500
r.neuro@uni-bonn.de
Stammzelltest für Alzheimer-Medikamente Stammzelltest für Alzheimer-Medikamente
Forscher der Universität Bonn: Reprogrammierte Nervenzellen können Wirksamkeit voraussagen
Warum funktionieren bestimmte Alzheimer-Medikamente in Tiermodellen, aber nicht in klinischen Studien am Menschen? Ein Forscherteam der Bonner Universität und des universitätsnahen Translationsunternehmens LIFE & BRAIN konnte zeigen, dass sich die Ergebnisse etablierter Testverfahren mit Tiermodellen und bislang benutzten Zelllinien kaum auf die Vorgänge im menschlichen Gehirn übertragen lassen. Wirkstoffstudien sollten am besten mit humanen Nervenzellen durchgeführt werden, folgern die Wissenschaftler. Die Ergebnisse sind bei Cell Press im Fachjournal „Stem Cell Reports“ veröffentlicht.
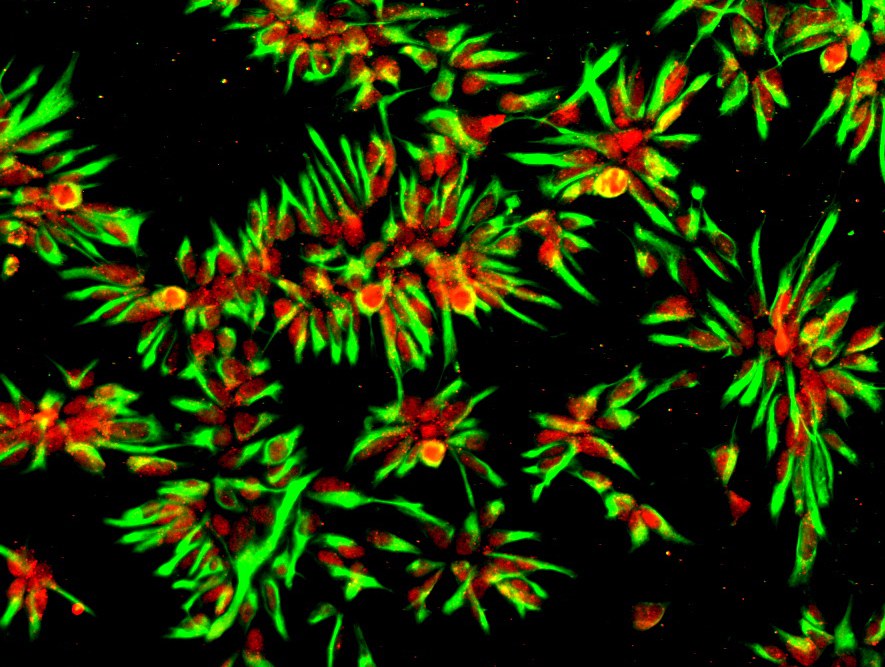
Aus iPS-Zellen eines Alzheimer-Patienten
- gewonnene neurale Stammzellen, mit denen sich im Labor kontinuierlich Nervenzellen für solche Tests herstellen lassen. Es handelt sich um eine Immunfluoreszenzfärbung, bei der für neurale Stammzellen charakteristische Proteine mit Antikörpern farbig markiert wurden (Nestin in grün, Dach1 in rot).
© Foto: Jerome Mertens/Uni Bonn
Alle Bilder in Originalgröße herunterladen
Der Abdruck im Zusammenhang mit der Nachricht ist kostenlos, dabei ist der angegebene Bildautor zu nennen.
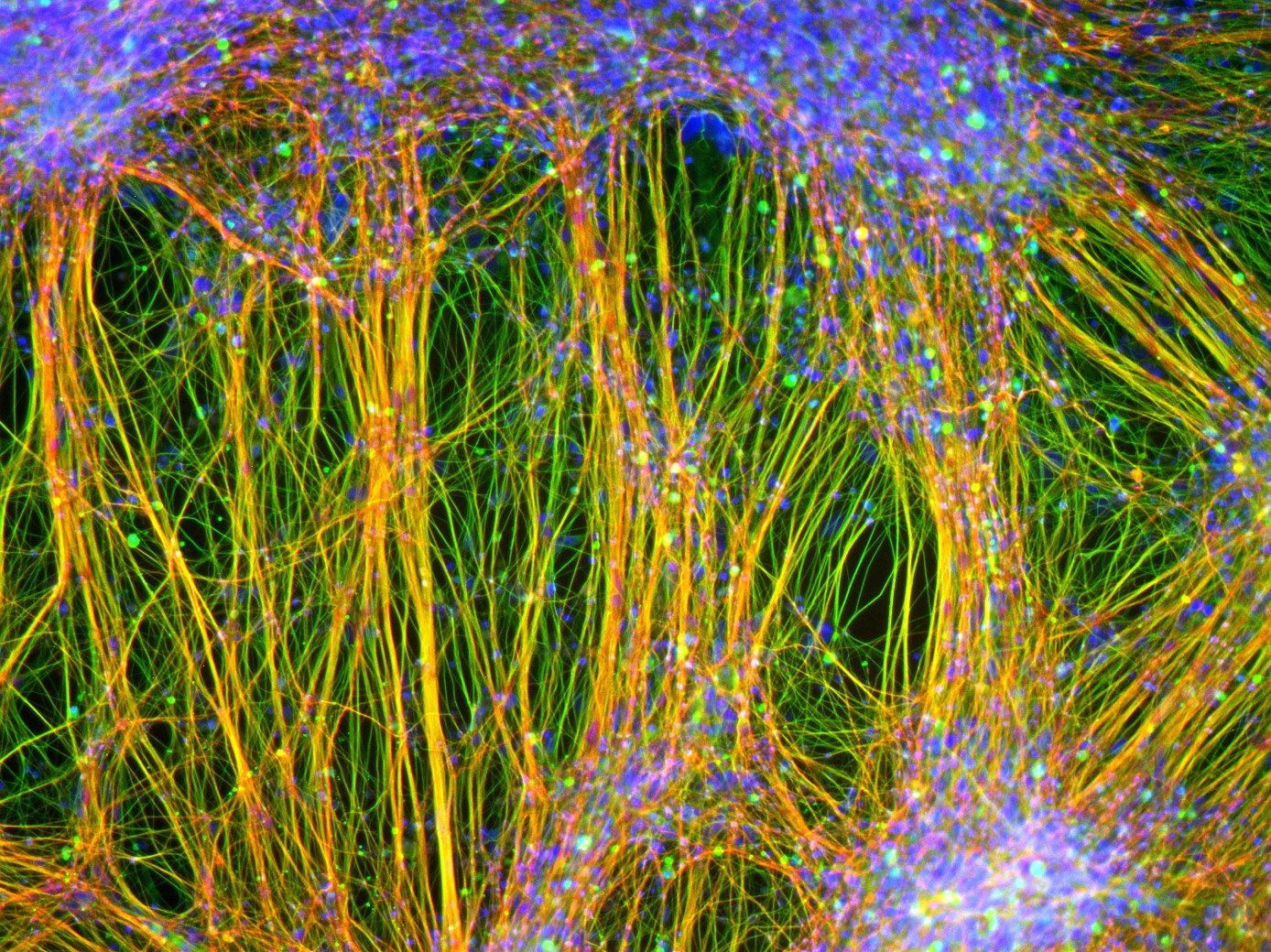
Aus neuralen Stammzellen gewonnene ausgereifte Nervenzellen:
- Das sind Zellen, an denen die Wirkstoffe getestet wurden. Typisch ist die Ausbildung langer Nervenfasern. Es handelt sich um eine Immunfluoreszenz mit Antikörpern gegen die neuralen Proteine beta-III Tubulin (grün) und das Tau-Protein (rot). Viele Fortsätze enthalten beide Proteine und erscheinen deshalb gelb.
© Foto: Jerome Mertens/Uni Bonn


