Bei manchen Menschen sorgt ein Gendefekt dafür, dass ihre Zellen eine ungewöhnliche Form von Fetten bilden. Die Folgen dieser sehr seltenen Störung sind schwerwiegend. So sterben bei manchen der Betroffenen mit der Zeit die Nervenzellen ab, die für die Weiterleitung von Schmerzen zuständig sind; andere verlieren ihr Gehör oder werden frühzeitig dement. Eine häufige Begleiterscheinung sind zudem Hautdefekte, die nur sehr schwer heilen oder sogar chronisch verlaufen.
Seit einigen Jahren ist bekannt, dass die zugrundeliegenden Mutationen ein wichtiges Enzym im Fettstoffwechsel verändern. Das Enzym stellt normalerweise eine bestimmte Sorte von Fetten her. Aufgrund der Mutationen nutzt es dazu nun aber einen falschen Baustein. Dadurch entstehen in den Körperzellen große Mengen so genannter Deoxysphingolipide – rund zehnmal mehr als normal. „Diese exotischen Moleküle haben den Nachteil, dass sie nur sehr langsam abgebaut werden können“, erklärt Dr. Lars Kürschner vom LIMES-Institut der Universität Bonn (das Akronym steht für „Life and Medical Sciences). „In hoher Konzentration bilden sie zudem in den betroffenen Zellen kristallähnliche Klümpchen.“
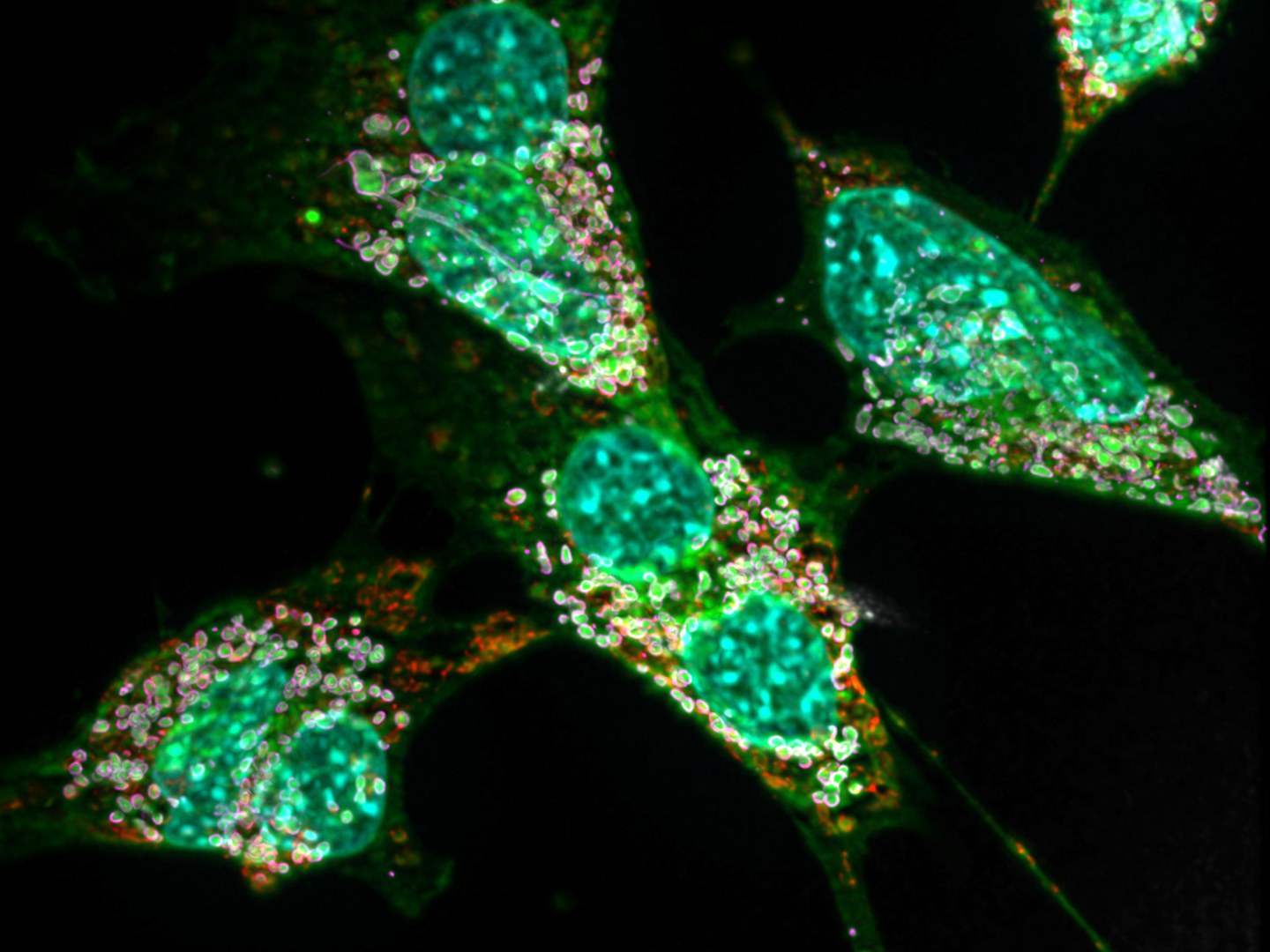
Die Folgen sind für die Zellen alles andere als schön, wie der Privatdozent zusammen mit Kollegen bereits 2017 festgestellt hat: Die Fettkristalle stören nämlich massiv die Funktion der Mitochondrien, also der zellinternen Kraftwerke. Gerade Zelltypen mit einem hohen Energiebedarf können darunter so sehr leiden, dass sie zugrunde gehen. „Das betrifft vor allem die Nervenzellen“, sagt Kürschner. „Das ist auch der Grund für die gestörte Schmerzweiterleitung und die anderen neurologischen Symptome.“ In der aktuellen Arbeit konnten die Forscher solche Mitochondrien-Defekte auch in Bindegewebszellen von Mäusen nachweisen.
Dass sie zudem noch einem weiteren Effekt auf die Spur kamen, verdanken sie unter anderem einer Vorarbeit von Bonner Kollegen: Der Immunologe Prof. Dr. Eicke Latz vom Universitätsklinikum Bonn hatte vor einiger Zeit gezeigt, dass Cholesterinkristalle entzündliche Reaktionen hervorrufen können. Cholesterin ist ebenfalls ein Fett. „Wir haben uns daher gefragt, ob auch die Deoxysphingolipidkristalle Wirkungen auf das Immunsystem entfalten“, erklärt Kürschner.
Doppelte Dosis Fettkristalle
Dazu untersuchten die Wissenschaftler bestimmte Immunzellen der Maus, die Makrophagen. Sie sind gewissermaßen die körpereigene Müllabfuhr: Wenn eine Zelle stirbt, werden ihre Überreste anschließend von Makrophagen aufgenommen, verdaut und so entsorgt. Im Zuge der Krankheit produzieren Makrophagen – wie Nerven- oder Bindegewebszellen auch – große Mengen Deoxysphingolipide. Gleichzeitig nehmen sie in ihrer Funktion als Müllfahrzeuge zusätzlich noch die abnormen Fette gestorbener Zellen auf. Sie erhalten also gewissermaßen die doppelte Dosis Fettkristalle.
Dieser Prozess stört in ihnen (wie auch in Neuronen und anderen Zellen) massiv die Funktion verschiedener Zellbestandteile, etwa die der Mitochondrien. Sie reagieren darauf, indem sie die geschädigten Kraftwerke abbauen, um aus deren Bestandteilen neue Mitochondrien herzustellen – ein Mechanismus, der als Autophagie bezeichnet wird. „Nervenzellen und Bindegewebszellen machen das zwar ebenfalls“, sagt der Erstautor der Studie Mario Lauterbach. „Makrophagen sind aber Immunzellen; sie verfügen daher über weitere Möglichkeiten, Schäden wahrzunehmen und auf sie zu reagieren. Eine davon ist, dass sie bei der Autophagie einen Molekülkomplex aktivieren, der Entzündungen befördert – das Inflammasom.“
Das aktivierte Inflammasom sorgt seinerseits dafür, dass der Makrophage Entzündungsbotenstoffe ausschüttet. Dadurch ruft er weitere Immunzellen zur Hilfe, darunter andere Makrophagen, die diesen Effekt noch verstärken. „Eine Folge der Anhäufung dieser krankhaften Fette ist also eine sich manifestierende Entzündung“, erklärt Lauterbach. Möglicherweise sei diese für die schlecht heilenden Wunden verantwortlich, die man bei vielen Patienten beobachte. Die Wissenschaftler hoffen nun, dass sich diese Symptome durch Wirkstoffe behandeln lassen, welche die Autophagie hemmen. „Es gibt bereits einige Kandidaten, die momentan getestet werden“, betont Lars Kürschner.
Die Ergebnisse könnten zudem auch ein neues Licht auf ein weit häufigeres Leiden werfen – die Zuckerkrankheit. Bei Diabetes-Patienten ist die Deoxysphingolipid-Produktion in manchen Zellen ebenfalls erhöht; warum, ist noch weitgehend unbekannt. Und auch bei Diabetes beobachten Mediziner regelmäßig starke chronische Entzündungen, die zu den gravierenden Folgen der Erkrankung beitragen.
Der Erfolg der Studie sei auch auf die hervorragende Kooperation zwischen dem LIMES-Institut und dem Institut für angeborene Immunität auf dem Venusberg unter Leitung von Prof. Latz zurückzuführen, betont Kürschner. Beide Gruppen arbeiten unter anderem im Transregio-Sonderforschungsbereich 83 und im Exzellenzcluster ImmunoSensation der Universität Bonn seit Jahren intensiv zusammen. Ein weiterer Faktor sei die herausragende Ausstattung mit modernsten Mikroskopen und Analyse-Geräten, die sich durch den Erfolg in der Exzellenz-Initiative noch einmal verbessert habe und die in der universitären Landschaft ihres Gleichen suche.
Publikation: Mario A. R. Lauterbach, Victor Saavedra, Matthew S. J. Mangan, Anke Penno, Christoph Thiele, Eicke Latz und Lars Kuerschner: 1-Deoxysphingolipids cause autophagosome and lysosome accumulation and trigger NLRP3 inflammasome activation. Autophagy, DOI: 10.1080/15548627.2020.1804677
Kontakt:
Privatdozent Dr. Lars Kürschner
LIMES-Institut der Universität Bonn
Tel. 0228/73-62816
E-Mail: kuerschn@uni-bonn.de